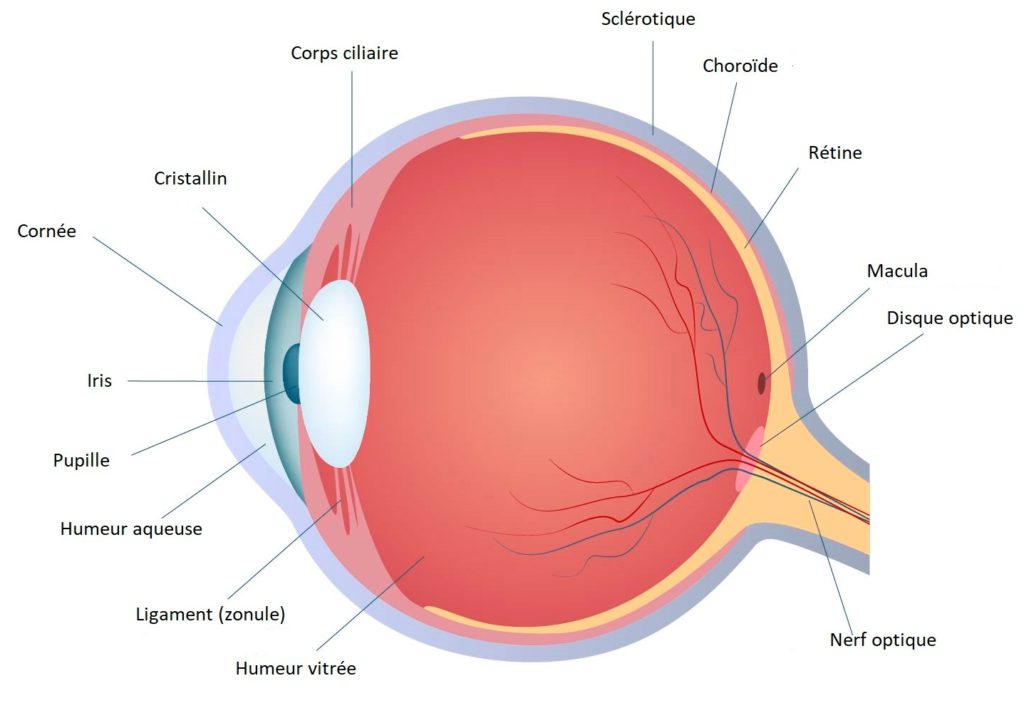
La rétine est une fine membrane (moins de 1mm d’épaisseur) qui tapisse le fond du globe oculaire. Son rôle, essentiel à la vision, est de convertir le signal lumineux reçu par l’œil en un influx nerveux qui sera transmis au cerveau via le nerf optique (le cerveau pourra ensuite reconstituer l’image). Les cellules les plus connues de la rétine sont les photorécepteurs (cônes et bâtonnets). La rétine est vascularisée par l’artère et la veine centrales de la rétine. Sa zone centrale, appelée macula, est le siège de nombreuses pathologies (dégénérescence maculaire liée à l’âge, DMLA, œdème maculaire lié à une occlusion de veine ou au diabète, trou maculaire, membrane épi-rétinienne…)
La rétine est située en arrière du vitré, le gel qui remplit la majeure partie de la cavité du globe oculaire.
La rétine est en avant de la sclère, la coque rigide du globe oculaire.
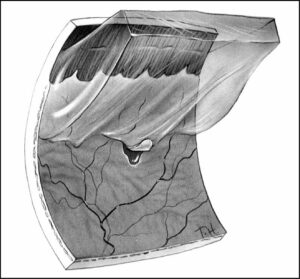
Décollement postérieur du vitré
Le vitré, également appelé corps vitré ou humeur vitrée, est une substance gélatineuse et parfaitement transparente qui occupe environ les ¾ du volume oculaire. Il s’agit d’un tissu conjonctif lâche et avasculaire, très riche en eau, qui remplit l’espace entre le cristallin en avant et la rétine en arrière.
L’âge induit un phénomène appelé synérèse, qui correspond à une dégénérescence du vitré. Cette modification du gel vitréen entraine sa déstabilisation (avec apparition de condensations vitréennes) et sa contraction. On observe alors fréquemment un décollement postérieur du vitré (DPV). Ce DPV est défini comme étant une séparation entre le vitré et la rétine.
Le décollement postérieur du vitré est le plus souvent lié à l’âge, sans cause particulière. On parle de DPV idiopathique.
Il existe néanmoins des facteurs favorisants : la chirurgie de cataracte, les traumatismes oculaires, les antécédents d’inflammations oculaires, la myopie forte…
Dans la grande majorité des cas, il s’agit d’une affection parfaitement bénigne ne nécessitant aucun traitement. Lorsque le DPV survient, le patient perçoit des myodésopsies qui peuvent prendre plusieurs formes (mouches volantes, corps flottants, toile d’araignée). Ces phénomènes visuels de couleur sombre correspondent à l’ombre des condensations vitréennes projetée sur la rétine.
Lorsque le vitré est trop adhérent à la rétine, il peut survenir lors du DPV des déchirures de la rétine qui peuvent être ensuite à l’origine d’un décollement de rétine.
Le décollement peut également être incomplet et être à l’origine d’un syndrome de traction vitréo-maculaire.
Enfin, le DPV peut, notamment chez les diabétiques, être à l’origine de saignement des vaisseaux rétiniens. On parle de DPV hémorragique, à l’origine d’une hémorragie intra-vitréenne.
En raison de ces complications éventuelles, il est nécessaire de réaliser un nouveau fond d’œil en cas de : visualisation d’éclairs lumineux (phosphènes), baisse de vision, amputation d’une partie du champ de vision, majoration importante du nombre de corps flottants.
En dehors de ses complications, le décollement postérieur du vitré est une affection bénigne qui ne nécessite aucun traitement spécifique. La réalisation d’un fond d’œil dilaté par votre ophtalmologiste est nécessaire afin d’éliminer ces complications. (Il est important de venir accompagné car la réalisation d’un fond d’œil contre-indique la conduite automobile).
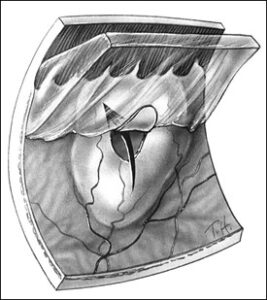
Déchirure rétinienne
La rétine est la fine membrane qui tapisse le fond de la cavité de l’œil, dont le rôle essentiel dans la vision est de transformer le signal lumineux en influx nerveux.
L’un des principaux risques pour la rétine est de présenter un trou ou une déchirure. En l’absence de traitement, le liquide intra-oculaire pourra s’engouffrer par cette déchirure et soulever la rétine. On parle alors de décollement de rétine.
La cause la plus fréquente de déchirure de rétine est la survenue du décollement postérieur du vitré (cf chapitre DPV)
Il existe d’autres facteurs favorisant la survenue de déchirure de rétine : chirurgie oculaire (cataracte, vitrectomie) récente ou ancienne, la myopie forte, les traumatismes oculaires, les antécédents personnels ou familiaux de décollement de rétine.
Il existe également des lésions pré-disposantes, notamment les palissades rétiniennes, qui peuvent parfois bénéficier d’un traitement préventif.
Même si les déchirures rétiniennes peuvent parfois survenir de façon asymptomatique, il existe des signes pouvant les faire suspecter : corps flottants nombreux (myodésopsies), éclairs lumineux (phosphènes), amputation du champ de vision, baisse de vision.
En présence de ces signes, votre ophtalmologiste réalisera un fond d’œil dilaté. (Il est important de venir accompagné car la réalisation d’un fond d’œil contre-indique la conduite automobile).
En l’absence de traitement, les déchirures rétiniennes sont à l’origine des décollements de rétine. Le liquide intra-oculaire passe à travers la déchirure, soulève les bords de la déchirure puis peu à peu toute la rétine, provoquant d’abord une amputation du champ de vision puis une perte de la vision lorsque toute la rétine est décollée.
Afin d’éviter le décollement de rétine, un traitement au laser Argon des déchirures rétiniennes est proposé. Le principe consiste à réaliser un barrage laser autour de la déchirure afin que les bords de la déchirure ne puissent pas se décoller, empêchant le liquide intra-oculaire de passer à travers la déchirure.
La séance de laser relève d’une consultation spécifique. Votre pupille sera dilatée et après instillation d’un collyre anesthésiant, un verre spécifique sera accolé sur votre œil. La séance de laser dure quelques minutes.
Le traitement au laser réduit considérablement le risque de survenue d’un décollement de rétine. En revanche, son efficacité n’est maximale qu’après quelques semaines. Ainsi, vous devez consulter rapidement si dans les jours suivant un traitement au laser vous présentez une baisse de vision ou une amputation de votre champ de vision.
Décollement de rétine
La cause la plus fréquente de décollement de rétine est la survenue d’une ou plusieurs déchirures rétiniennes qui surviennent lors du décollement postérieur du vitré (spontané ou post-traumatique ou post-chirurgical…). On parle de décollement de rétine rhegmatogène, c’est de loin la cause la plus fréquente de décollement de rétine.
Le deuxième type de décollement de rétine est dit tractionnel. Il survient dans les cas avancés de rétinopathie diabétique, lorsque la hyaloïde postérieure (la paroi postérieure du vitré qui se rétracte) exerce une très forte traction sur la rétine, provoquant son décollement en l’absence de déchirure.
Le dernier type de décollement est dit exsudatif. Il survient en cas de pathologies inflammatoires oculaires ou de tumeurs intra-oculaires, en l’absence de toute déchirure et de toute traction vitréo-rétinienne.
Il existe tout d’abord des signes pouvant faire suspecter une déchirure de rétine : les corps flottants (myodésopsies) et les éclairs lumineux (phosphènes).
Le premier signe d’un décollement de rétine est une amputation du champ de vision, d’abord en périphérie puis qui progresse plus ou moins rapidement jusqu’à atteindre la macula, le centre de la vision, entrainant alors une baisse d’acuité visuelle importante.
En l’absence d’un traitement chirurgical rapide, la perte de la vision est inéluctable et définitive. En présence d’un symptôme évocateur il est nécessaire de consulter en urgence.
Le seul traitement du décollement de rétine est chirurgical, il consiste à réappliquer la rétine et à traiter la ou les déchirures responsables. Il existe différentes techniques opératoires qui seront choisis par votre chirurgien rétinologue en fonction de nombreux critères (âge, statut cristallinien, type de décollement de rétine, ancienneté du décollement et stade de prolifération vitréo-rétinienne…)
La première technique dite ab-interno, consiste à réaliser une vitrectomie. Le vitré est retiré de l’intérieur de l’œil afin de supprimer les tractions qu’il exerce sur la rétine. Le liquide sous-rétinien est aspiré à travers une déchirure afin de réappliquer la rétine. Les déchirures sont traitées soit par laser (photocoagulation rétinienne) soit par cryothérapie afin d’obtenir une « soudure » des bords des déchirures et empêcher toute récidive.
La seconde technique dite ab-externo, consiste à traiter le décollement sans rentrer dans l’œil. La déchirure est traitée par cryothérapie. Le liquide sous-rétinien est évacué par une ponction trans-sclérale (à travers la paroi de l’œil) et une bande de silicone est suturée à l’extérieur de la paroi de l’œil afin de favoriser le rapprochement de la rétine et détendre les tractions internes.
Dans les deux cas, un gaz est injecté dans l’œil en fin d’intervention afin de maintenir en place la rétine recollée. Pour cela, votre chirurgien vous demandera de garder la tête dans une certaine position (demi-assise, allongé sur le côté droit ou gauche, allongé en permanence sur le dos, sur le ventre…). Cette position sera à conserver pendant quelques jours, selon les recommandations de votre chirurgien. Le gaz est indolore mais provoque une amputation du champ visuel initialement. Le gaz est naturellement résorbé en quelques jours ou semaines selon la quantité et la nature du gaz utilisé. Tant que du gaz est présent dans l’œil, toute modification de pression est dangereuse. Il est ainsi interdit de prendre l’avion, de séjourner en altitude, de pratiquer la plongée…
Dans certains cas délicats que votre chirurgien vous expliquera, il est utilisé une huile de silicone en lieu et place du gaz.
Dans la grande majorité des cas, le succès est obtenu avec une réapplication durable de la rétine en une seule chirurgie. Malgré le succès chirurgical, il peut subsister une séquelle visuelle avec une récupération incomplète de l’acuité visuelle. Il existe également différents risques dans les suites d’une chirurgie de décollement de rétine :
-la récidive du décollement de rétine. Elle peut survenir précocement mais également plus à distance, d’où la nécessité d’un suivi rigoureux.
-la cataracte, elle, est quasiment systématique en cas de vitrectomie.
-autres risques beaucoup plus rares : endophtalmie (infection de l’œil), membrane épi-rétinienne secondaire, hypertonie oculaire, œdème maculaire…
Après une chirurgie de rétine
I am text block. Click edit button to change this text. Lorem ipsum dolor sit amet, consectetur adipiscing elit. Ut elit tellus, luctus nec ullamcorper mattis, pulvinar dapibus leo.